 Zespół Cieśni Nadgarstka ZCN
Zespół Cieśni Nadgarstka ZCN
( CTS : Carpal Tunnel Syndrome) – Moneneuropatia uciskowa nerwu pośrodkowego w kanale nadgarstka.
Przyczyny choroby, objawy, diagnostyka, leczenie operacyjne i nieoperacyjne , rehabilitacja. Neuroliza nerwu pośrodkowego . Operacyjne odbarczenie nerwu pośrodkowego w kanale nadgarstka metodą mini open i laparoskopowo. Kwalifikacja do zabiegu - specjalista neurochirurg. OPERACJE PRYWATNE w Poznaniu i we Wrocławiu. OPERACJE na NFZ.
Kwalifikacja do zabiegu - tel: +48 537 44 66 37
Umów zabieg prywatny : tel: +48 537 44 66 37
DEFINICJA:
Zespół cieśni nadgarstka to najczęściej występująca neuropatia uciskowa (1 chory na 1 000 osób) , polegająca na konflikcie nerwu pośrodkowego ( nervus medianus) z otaczającymi go strukturami anatomicznymi, powodującymi ucisk na nerw w obrębie nadgarstka. Nerw pośrodkowy najczęściej zostaje uszkodzony poprzez konflikt z własnym otoczeniem na poziomie nadgarstka ręki. Zmniejszenie przestrzeni dla tego nerwu w obrębie nadgarstka ręki nazywa się ciasnotą kanału nadgarstka, natomiast objawy ucisku, najczęściej wywołanego przez przerost lub stany zapalne więzadła poprzecznego nadgarstka (zwanego troczkiem zginaczy TCL), określane są jako zespół cieśni nadgarstka. Objawy polegają na drętwieniach i mrowieniach w nadgarstku, bólu okol.kciuka i palców wskazującego, środkowego i połowy serdecznego , a w dalszym etapie zaniku mięśni kciuka. Nerw pośrodkowy na poziomie nadgarstka odpowiada za czucie, potliwość, możliwość adaptacji do zimna kciuka, palców wskazującego i środkowego oraz chwyt.
EPIDEMIOLOGIA:
Uważa się, że w społeczeństwach zindustrializowanych zespół cieśni nadgarstka występuje u 10% kobiet i 5% mężczyzn czynnych zawodowo . Częściej dotyczy ręki dominującej aktywniejszej manualnie , natomiast u 10% chorych wystepuje obustronnie. W populacji ogólnej częstość objawów z potwierdzeniem elektromiograficznym ( EMG) zespołu ocenia sie na 2,7%.
Niektórzy badacze ( Tachibana, Nakamichi, Kerr ) uważają ,że przyczyną zespołu jest stan zapalny ścięgien a kompresja nerwu jest wtórna, przeciwnie w badaniach na zwierzętach A.Lluch (1993) wykazał, że pierwotna kompresja nerwu powoduje wtórnie stan zapalny o charakterze synovitis, z kolei inni ( Rempel D, Evanoff B, Phalen G.S, Gardner W.J.) podkreślają rolę czynników behawioralnych i habitualnych.
HISTORIA:
Pierwsze opisy dolegliwości typowych dla zespołu cieśni nadgarstka pochodzą ze starożytności. W 1854r James Paget jako pierwszy opisał pourazowe złamanie nasady dalszej kości promieniowej , którego powikłaniem był przewlekły ucisk na nerw pośrodkowy w kanale nadgarstka. Pod koniec XX w. James Putman (1880r) zaprezentował serię pacjenów z bólem i parestezjami w zakresie dystrybucji nerwu pośrodkowego i wraz z Schultze wprowadzili do medycyny pojęcie parestezji, określające subiektywne dretwienia i mrowienia, co tłumaczono zaburzeniami ukrwienia. W 1913 Pierre Marie and Charles Foix opisali patologię nerwu pośrodkowego wywołaną uciskiem przez troczek zginaczy (TCL). W 1947 r. Brain, w oparciu od odkrycia Hunta, Woltmana i Sunderlanda przedstawił koncepcję ucisku nerwu pośrodkowego na poziomie kanału nadgarstka przez tkanki miękkie, nie związaną z urazem tej okolicy. Dr George S. Phalen z prestiżowego szpitala Cleveland Clinic (USA) oraz Mc Ardle na podstawie obserwacji licznej grupy pacjentów w latach 50 i 60-tych wprowadzili testy prowokacyjne oraz spopularyzowali i umocnili koncepcję Braina oraz metody leczenia neuropatii: zarówno zachowawcze (miejscowe injekcje sterydów) , jak i operacyjne polegające na plastyce troczka zginaczy. W 1953 Gillatt i Wilson wprowadzili do diagnostyki ZCN test opaski pneumatycznej. Filary aktualnej techniki operacyjnej polegającej na dekompresji nerwu poprzez przecięcie troczka zginaczy i zwiększenie objętości kanału postawił w 1933 sir James Learmonth. Technikę operacyjną następnie modyfikowano i rozwijano. W 1972r.Curtis zaproponował poszerzenie neurolizy zewnętrznej o wewnętrzną, w przypadku stwierdzenia zwężenia nerwu w miejscu ucisku wykonywał epineurotomię – dalsza obserwacja wykazała jednak, że epineurotomia pierwotna nie tylko nie poprawia wyników leczenia, ale powoduje większy ból pooperacyjny, co w konsekwencji spowodowało odstąpienie od wykonywania neurolizy wewnętrznej rutynowo i ograniczenie tej procedury wyłącznie do reoperacji i szczególnych przypadków.Dodatkowo Richman i wsp. W 1998r na podstawie analizy badań MRI wykazali, że uciśnięty przed zabiegiem nerw ulega po przecięciu troczka zginaczy (bez epineurotomii) samoistnej dekompresji do normalnych rozmiarów, co potwierdzało brak konieczności wykonywania tej procedury. Próby zminimalizowania inwazyjności zabiegu i ograniczenia go wyłacznie do przecięcia troczka zginaczy z bardzo małą traumatyzacją tkanek miękkich zaowocowały w latach 80-tych zastosowaniem endoskopii ( Agee i wsp. , Chow). Kompromisem między zwolennikami endoskopii podkreślającymi skrócenie czasu rekonwalescencji i minimalną traumatyzacje tkanek , a przeciwnikami metody endoskopowej, wskazującymi na powikłania neuro-naczyniowe praktycznie nie występujące w operacjach otwartych, jest zastosowanie metody mini-open. W badaniach retrospektywnych ( 1999 Boeckstyns, Sorensen, 1997 Wheatley, Kaul) nie wykazano istotnych różnic między obiema metodami. Rozwój technik znieczulenia z wprowadzeniem odcinkowego znieczulenia kończyny górnej pozwolił na rezygnację ze znieczulenia ogólnego i skrócił czas hospitalizacji do 1 doby. Do leczenia ZCN przyczynil się również rozwój diagnostyki – Johanson uznał za „złoty standard badanie elektro-neurograficzne kończyn górnych , choć aktualnie rolę bad. elektrofizjologicznych poddaje sie krytyce, zastosowanie USG wykazało kolerację między średnicą nerwu w kanale nadgarstka a jego funkcją ( 1991 Ultrasound Med., W.Buchberger )
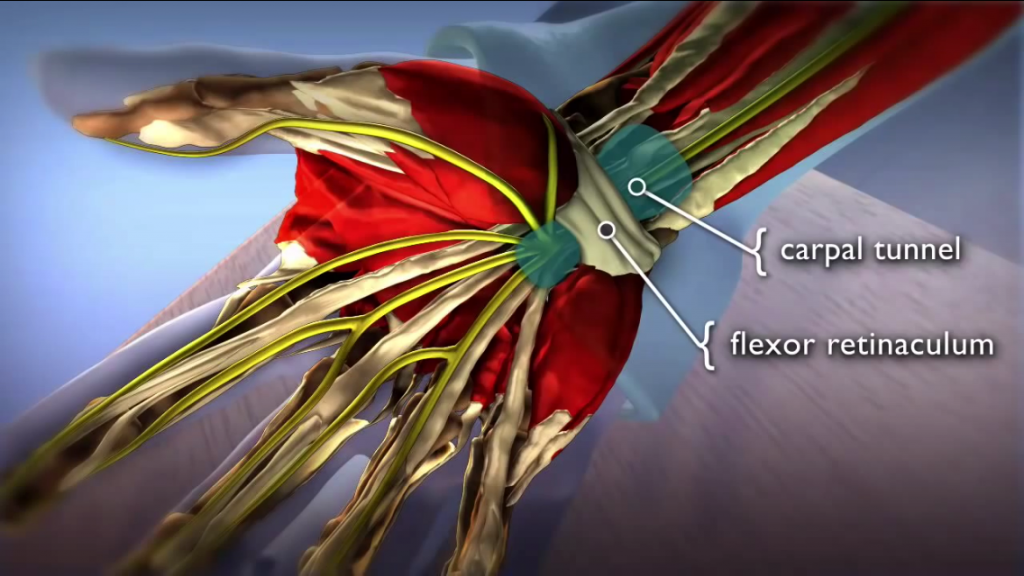
ANATOMIA nerwu pośrodkowego na poziomie kanału nadgarstka:
 |
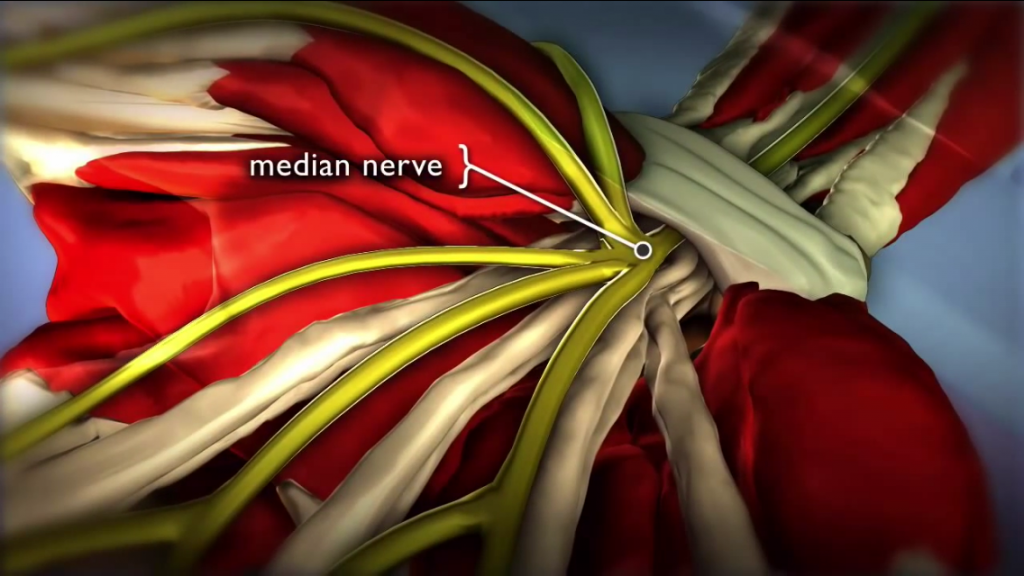 |
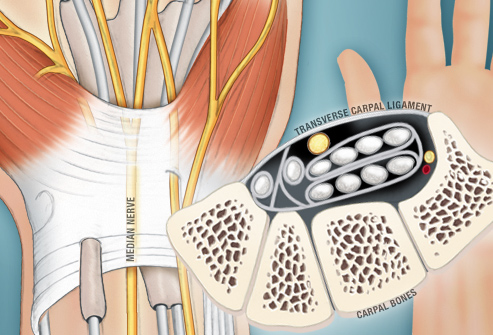
Kanał nadgarstka jest przestrzenią zawartą pomiędzy kośćmi nadgarstka a więzadłem poprzecznym dłoniowym, zwanym troczkiem zginaczy. Od strony grzbietowej kanału nadgarstka znajduje się łuk kostny , natomiast od strony dłoniowej dwa końce łuku kostnego łączy więzadło zwane troczkiem zginaczy ( TCL transverse carpal ligament – więzadło poprzeczne nadgarstka). Troczek ma grubośc ok 1,5mm i długość 21,7mm. Dno kanału nadgarstka pokrywają więzadło promieniowo-nadgarstkowe dłoniowe oraz więzadła łączące poszczególne kości nadgarstka. Od strony kciuka znajduje się kość grochowata i haczyk kości haczykowatej, natomiast z drugiej tz. promieniowej strony guzek kości łódeczkowatej i część kości czworobocznej większej. Wewnątrz kanału nadgarstka leżą ścięgna mięśni zginaczy powierzchownych i głębokich wszystkich palców, ścięgno zginacza długiego kciuka oraz najbardziej powierzchownie i promieniowo nerw pośrodkowy – dlatego jest on najbardziej narażony na ucisk wywołany przez troczek. Nerw pośrodkowy (nervus medianus) powstaje z gałęzi bocznej ( korzenie C6-C7) oraz pośrodkowej ( korzenie C8-Th1 rdzenia) splotu barkowego.Na poziomie kanału nadgarstka nerw pośrodkowy oddaje po stronie promieniowej gałązkę ruchową do mięśni kłębu kciuka: odwodziciela kciuka krótkiego, przeciwstawiacza kciuka i głowy powierzchownej zginacza kciuka krótkiego. Przebieg gałezi bywa zmienny anatomicznie co niesie ze sobą implikacje chirurgiczne. Najczęściej odchodzi ona zewnętrznie i dystalnie od troczka . Niekiedy gałązka ruchowa może przebiegać w obrębie troczka zginaczy i zostać uszkodzona podczas jego przecinania. Po opuszczeniu kanału nadgarstka nerw pośrodkowy dzieli się na gałezie końcowe : dwa nerwy biegnące do kciuka, nerw włąściwy promieniowy wskaziciela , nerw palcowy wspólny dla palca serdecznego i wskazującego. Praktycznie wszystkie większe naczynia na poziomie nadgarstka unaczyniają nerw pośrodkowy, którego w/g Sunderlanda 40% stanowią pęczki a pozostale 60% nanerwie. Często unaczynienie pochewek ścięgnistych zginaczy i nerwu jest wspólne. Przecięcie troczka zginaczy zmienia morfologię położonego tuż obok kanału Guyona, z trójkatnej na okrągłą, przez kanał ten przechodzi kolejny nerw unerwiający czuciowo i ruchowo rękę - nerw łokciowy. Ze względu na bardzo złożony w okolicy nadgarstka układ połączeń nerwu pośrodkowego i nerwu łokciowego ( 1996 Marin i wsp., 1998 Matloub i wsp) cięcie skórne podczas operacji wykonuje sie w rzucie IV palca.
 |
 |
ETIOLOGIA:
Patofizjologia:
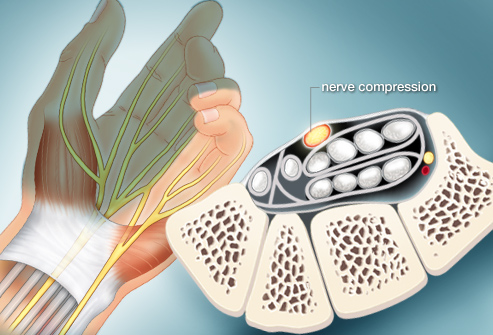
Za przyczynę neuropatii w zespole cieśni nadgarstka uważa się demielinizację ( utratę osłonki mielinowej nerwu), w przypadkach zaawansowanych pojawia się wtórnie uszkodzenie aksonalne. Etiologia uszkodzenia jest wieloczynnikowa, a poszczególne czynniki wpływają w różnym stopniu. Wzrost ciśnienia w obrębie kanału nadgarstka wywołany uciskiem zaburza transport aksonalny i powoduje zaburzenia ukrwienia. Ciśnienie rzędu 20-30mmHg zaburza najbardziej wrażliwy odpływ żylny w obrebie nerwu, ciśnienie 30mmHg zaburza transport aksonalny, a objawy czuciowe i ruchowe występują przy ciśnieniu ok 40mmHg, przepływ krwi wewnątrz nerwu ustaje całkowicie przy ciśnieniu 60-80mmHg ( R.H Gelberman, P.T.Hergenroeder Study of carpal canal pressures , 1981). Niekorzystna jest również zmiana długości nerwu – wydłużenie jego długości o 8% np. podczas naciągania na powierzchni stawowej powoduje zaburzenie przepływu żylnego a przy rozciągnięciu o 15% ustaje cała mikrocyrkulacja wewnętrzna nerwu.
Powodem wystąpienia objawów ucisku nerwu może być obrzęk zapalny nerwu lub tkanek otaczających oraz zwyrodnieniowe lub pourazowe zmniejszenie ograniczonej przestrzeni kanału nadgarstka. Konsekwencją początkowego ucisku na włókna nerwu pośrodkowego są zaburzenia troficzne ( ukrwienie, odżywianie), co wtórnie wywołuje lub nasila obrzęk i przyspiesza progresję dolegliwości. Objawy wynikają z bezpośredniej kompresji nerwu pośrodkowego w obrębie kanału nadgarstka. Najczęstszymi przyczynami ucisku nerwu pośrodkowego na poziomie nadgarstka jest hypertrofia ( przerost) troczka ścięgien mięśni zginaczy nadgarstka, zmiany zwyrodnieniowo-wytwórcze kości nadgarstka oraz obrzęk pochewek ścięgien znajdujących się w kanale nadgarstka. W niektórych przypadkach kompresja włókien nerwowych, tworzących nerw pośrodkowy powyżej nadgarstka może imitować ZCN. W praktyce klinicznej zespoły imitujące występują najczęściej u pacjentów z radikulopatiami korzeni szyjnych (dyskopatia szyjna), uszkodzeniami splotu barkowego oraz np. w przebiegu cukrzycy lub mocznicy. Nerw pośrodkowy utworzony jest z korzeni od C5 do Th1, dodatkowo w swoim przebiegu na przedramieniu może tworzyć połączenia ( anastomozy) z nerwem łokciowym co zmienia obraz kliniczny i objawy. Najczęściej spotykana jest anastomoza Martina-Grubera, stwierdzana u 17% osób spośród ogólnej populacji.
Zdecydowana większość przypadków zespołu cieśni nadgarstka ma charakter idiopatyczny, w tych przypadkach histopatologicznie na podstawie biopsji tkanek tenosynowialnych pobranych śródoperacyjnie stwierdzano sklerotyzację naczyń i obrzęk, niekiedy z towarzyszącymi depozytami białek amyloidalnych (Fuchs,Nathan,Myers: Synovial histology in carpal tunel syndrom, 1991) .
Zespoły wtórne wiąże się z przebytym urazem, RZS i zapaleniami stawów, ciążą ( usposabiającą do retencji wody), zaburzeniami hormonalnymi, akromegalią, niedoczynnością tarczycy, menopauzą, szpiczakiem mnogim, amyloidozą, mukopolisacharydozą oraz z zaburzeniami metabolicznymi takimi jak alkoholizm, cukrzyca, hemodializa w przebiegu niewydolności nerek i mocznicy.
Wzrost ciśnienia w obrebie kanału, skutkujący wtórną neuropatią może być wynikiem procesów ekspansywnych takich jak nowotwory, guzy nienowotworowe ( np.ganglion), anomalie budowy mięśni i kości, osteofity kostne, przerost lub zmiany zapalne okolicznych tkanek lub też powstawać na skutek przeciążenia czynnościowego związanego z nadmiernym przeprostem lub zgięciem nadgarstka, które również zwiększa ciśnienie wewnątrz wąskiego kanału.
Występuje predyspozycja genetyczna ( rodzinna) i nierównomierny rozklad w zakresie: płci - z przewagą kobiet i wieku - zespół występuje najczęściej między 45-60rż
Pourazowy zespół cieśni nadgarstka występuje najczęściej jako powikłanie urazu ze złamaniem Colles'a lub jako powikłanie przebytego złamania w obrębie kości nadgarstka, zwłaszcza przebiegającego z przemieszczeniem odłamów, rzadziej jako powikłanie nieprawidłowego gojenia po przebytym urazie lub złamaniu tej okolicy. Zespół pourazowy może mieć przebieg ostry podczas gdy neuropatie na innym tle mają charakter przewlekły postępujący.
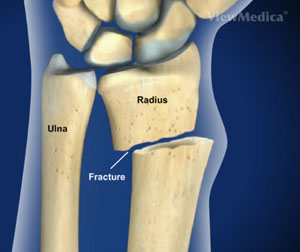
Złamanie nadgarstka
ZCN zdarza sie również jako powikłanie krwawienia okołostawowego np. w hemofilii.
Inne czynniki to zmiany reumatoidalne powodujące zniekształcenia kostne i wtórne zawężenie światła kanału nadgarstka, hiperostoza kości w sąsiedztwie kanału nadgarstka w przebiegu akromegali, reakcje obrzękowe tenosynowium w przebiegu hipethyreoizmu lub w ciąży.
Otyłość również zwiększa ryzyko wystąpienia zespołu cieśni i tak przy BMI >29 jest ono większe 2,5 razy w porównaniu do grupy kontrolnej z BMI < 20.
Rzadko (poniżej 1% wszystkich operowanych przypadków) przyczyną są guzy w bezpośrednim sąsiedztwie nerwu pośrodkowego lub okolicy światła kanału nadgarstka: najczęściej tzw. ganglion lub tłuszczak
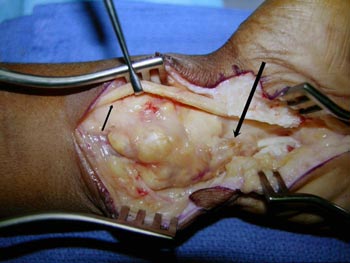
Guz nadgarstka - Giant cell tumor
Praca – zespół cieśni nadgarstka pojawia sie jako kumulacja mikrourazów, w przypadku narażenia na niektóre czynności lub pozycje w zakresie ręki i nadgarstka, zwłaszcza jeśli są one powtarzalne i długotrwałe albo związane z narażeniem na wibracje – stąd zespół częściej występuje u osób pracujących na komputerze, odbierających zawodowo tel.komórkowe, pracujących fizycznie zwłaszcza na taśmach produkcyjnych, fryzjerów i kierowców. Ponad 7-krotnie częsciej spotyka się objawy zespołu nadgarstka u osób pracujących przy młotach pneumatycznych i wiertarkach , natomiast obciążenie nadgarstka u szwaczek stanowi przyczynę występowania 2-krotnie większej częstości zespołu w porównaniu do reszty polpulacji. Objawy nasilają się po czytaniu gazet, malowaniu, szydełkowaniu, szyciu lub pisaniu na maszynie albo klawiaturze.
OBJAWY neuropatii w zespole cieśni nadgarstka:
Klasyczne objawy dominują po stronie promieniowej ręki, chorzy skarżą się na zaburzenia czucia o charakterze parestezji ( drętwienia, mrowienia) dominujące w nocy i po wysiłku. Ból może wybudzać chorego ze snu, w miarę progresji choroby dolegliwości występują również w ciągu dnia i nasilają się podczas aktywności związanej z ruchem chorej ręki w nadgarstk np. podczas czesania , pracy przy klawiaturze komputera lub z myszką, podczas odbierania telefonów lub jazdy samochodem. Wybudzeni ze snu chorzy w sposób charakterystyczny strzepują ręce ( wstrząsają rękami w nadgarstku) i opuszczają je co przynosi im ulgę. Występuje ból i zaburzenia czucia w zakresie kciuka, palca wskazującego i środkowego oraz połowy serdecznego ( I, II, III oraz częściowo IV), w dalszym etapie pojawia się osłabienie tych palców, a w przypadkach zaawansowanych zaniki mięśni zwł.kłębu, zaburzenia czucia powierzchownego i czucia temperatury oraz zaburzenia wydzielania potu z suchością skóry. Ból może występować w obu dłoniach, ale większy jest w ręce dominującej. Nie stwierdza się zaburzeń czucia powierzchownego na grzbietowej powierzchni dłoni i palców I, II, III (poza końcówkami tj.1/3 dalszą częścią palców). Zaburzenia czucia temperatury mogą powodować iż chory cały czas odczuwa dłoń jako zimną lub gorącą, nieprawidłowo reaguje na zmiany temperatury a także przejawiać się w zmianie barwy skóry na skutek zaburzeń naczynioruchowych. U ok.30% pacjentów ból i parestezje mogą promieniować do przedramienia, łokcia a nawet ramion. Najczęściej niedowład dotyczy mięśnia odwodziciela krótkiego kciuka i przeciwstawiacza kciuka. W konsekwencji objawy czuciowo-ruchowe powodują osłabienie czynności manualnych i precyzji ręki, co przejawia sie trudnościami np z zapinaniem guzików, pozbieraniem rozsypanych monet lub szpilek lub podnoszeniem albo trzymaniem drobnych przedmiotów ( uczucie bezwładnej ręki, niezgrabność,wrażenie porannej sztywności palców, nieświadome upuszczanie trzymanych rzedmiotów). Osłabienie chwytu przejawia się często upuszczaniem kubków lub walizek a także nasileniem bólu podczas pisania. Ze względu na częste anastomozy nerwu pośrodkowego z łokciowym dystrybucja objawów może nie pokrywać się z klasycznym obszarem unerwienia nerwu pośrodkowego.
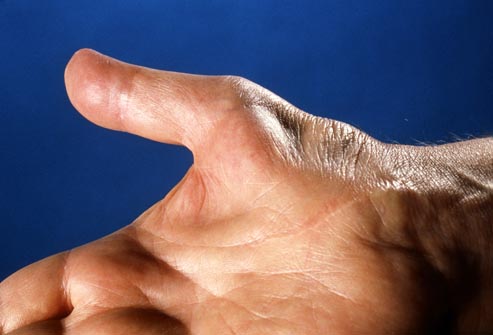
Zanik mięśni kłębu
DIAGNOSTYKA zespołu cieśni nadgarstka :
Podstawą rozpoznania są: charakterystyczny wywiad i badanie fizykalne poszerzone o elektroneurografię (ENG) i elektromiografię ( EMG), a w razie wątpliwości dodatkowo bad. obrazowe. W diagnostyce wykorzystuje się próby prowokacyjne oraz badania EMG, USG i rzadko obrazowe MRI lub w przypadku urazów , RZS, ograniczenia ruchomości stwu nadgarstka czy akromegalii - RTG ( zaledwie 0,4% osób z ZCN ma zmiany w RTG nadgarstka , badanie nie powinno być rutyną).
Pewne trudności stwierdza się przy prawidłowym EMG i nieprawidłowym badaniu klinicznym – konfiguracji diagnostycznej występującej w przypadku względnej niewydolności kanału nadgarstka. Wg zaleceń AAOS (American Academy of Orthopaedic Surgeons z lutego 2016) żaden pozytywny pojedynczy wynik podstawowych badań ( test mięśni, testy prowokacyjne, dane medyczne , wywiad demograficzny ) nie potwierdza jednoznacznie zespołu. Przewaga charakterystycznych objawów bólowych ma wiodące znaczenie kliniczne w kierunku rozpoznania cieśni.
W badaniu neurologicznym stosuje się kilka testów prowokacyjnych i ewaluacyjnych :
Objaw butelki Luthe’go
Test wibracyjny – polega na zastosowaniu kamertonu A 256Hz przyłozonego do opuszek palców w zakresie obu dłoni lub w zakresie unerwienia n.pośrodkowego i łokciowego , test jest dodatni w przypadku zmniejszenia odczuwania wibracji w zakresie unerwianym przez nerw pośrodkowy
Test dyskryminacji – uważa się za pozytywny w przypadku osłabienia odczuwania dwu bodźców niezależnych oddalonych od siebie o 5 mm ( bodźce dynamiczne) lub 6mm ( bodźce ststyczne)
TESTY PROWOKACYJNE
Test Phalena (G. Phalen, USA) polega na maksymalnym zgięciu dłoniowym w nadgarstku na ok. 30 – 60 sekund. Pojawienie się objawów w tym czasie ma znaczenie diagnostyczne potwierdzające zespół. Dodatkowo czas w jakim pojawia się objaw podrażnienia świadczy o rezerwie objętościowej kanału.
Test / objaw Tinela (Jules Tinel, Francja)- opukiwanie powierzchni nadgarstka w okolicy nerwu pośrodkowego powoduje mrowienie o charakterze ukłuć szpilek, objawy są związane z uszkodzeniem mikrostrukturalnym w obrębie osłonek nerwowych i nieprwidłową ekscytacją bioelektryczną włókna nerwowego
Test Durkana (test kompresji kanału nadgarstka) polega na zaciśnięciu nadgarstka na poziomie kanału i oczekiwanie na pojawienie się objawów chorobowych ( ból, drętwienia i parestezje po promieniowej stronie ręki) w ciągu ok 30 sekund przy ucisku z ciśnieniem 150mmHg ( mankiet ciśnieniomierza) lub na skutek ucisku dwoma kciukami badającego
DIAGNOSTYKA CZYNNOŚCIOWA:
EMG ( elektromiografia, ENG elektroneurografia): badanie pozwala na ocenę szybkości przewodzenia w nerwie pośrodkowym na poziomie nadgarstka. Zwolnienie prędkości przewodzenia lub wydłużenie latencji czuciowej (>3,5ms) i motorycznej (>4,5ms) może potwierdzać neuropatię, podobnie jak porównanie tych parametrów z nerwem łokciowym lub nerwem pośrodkowym drugiej ręki - dodatkowo umacniającymi rozpoznanie. Zmniejszenie amplitudy potencjału czynnościowego dystalnych mięśni ( CMAP) oraz potencjału czuciowego nerwu ( SNAP) również jest obserwowane u osób z objawami neuropatii, podobnie jak wydłużenie fali F.
| normal | ||||
Czynniki te jednak zostały poddane krytyce w bad. Gunnarson i wsp. Z 1997r, a w materiale polskim w pracy doktorskiej D. Walusiaka z 1993r., gdzie stwierdzono brak korelacji w szybkości przewodzenia nerwów przed i po operacji. To trudne do interpretacji zjawisko próbuje sie tłumaczyć niestałym połączeniem Martina Grubera czyli połączeniem n.pośrodkowego z łokciowym na części bliższej przedramienia. Ocenia się, że badanie EMG jest diagnostyczne u 70% chorych, czyli brak potwierdzenia w tym badaniu nie wyklucza choroby u 30% chorych. Badanie nie powinno być traktowane jako niezależny czynnik diagnostyczny!.
Elektromiografia jest podstawowym i najpopularniejszym badaniem neurofizjologicznym w rozpoznaniu choroby. Badanie wykonuje się aparatem, który zbiera i analizuje informacje o prędkości przewodzenia w nerwach zmienionych chorobowo w porównaniu do statystycznej normy oraz do nerwów zdrowych (np. porównanie przewodzenia w tych samych nerwach po stronie zdrowej i chorej lub nerwu pośrodkowego z łokciowym). W praktyce diagnostycznej stosuje się również testy wzmacniające obraz nieprawidłowej funkcji nerwu np. Combined Sensory Index (znany też jako indeks Robinsona).
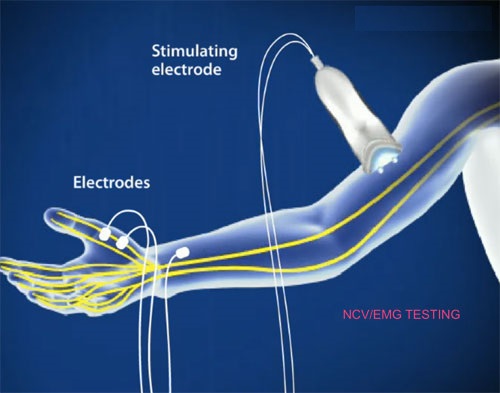
NCV (Nerve conduction velocity):
Pomiar bezpośredni ciśnienia w kanale nadgarstka – pomiar taki jest możliwy za pomoca specjalnego katetera umieszczonego wewnątrz kanału nadgarstka i stosowany w przypadkach uszkodzeń ostrych celem różnicowania stłuczenia nerwu pośrodkowego z jego kompresją. Wynik powyżej 30mmHg uznaje się za granicę przemawiającą za ciasnotą , jednak powinien on być potwierdzony badaniem fizykalnym i anamnezą.
USG kanału nadgarstka – badanie popularne po publikacji wyników badań Buchbergera i wsp. ( 1991) wykazujących korelację pomiędzy funkcją a średnicą nerwu pośrodkowego. Badanie to dostarcza również informacji o architekturze i korelacjach w operowanym polu anatomicznym.
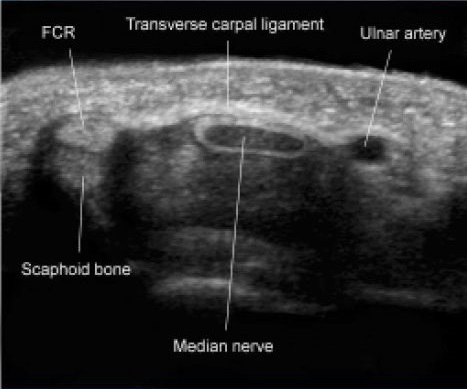
Badanie usg kanału nadgarstka
MRI nadgarstka – badanie drogie i mało dostępne, pozwala na wizualizację anatomiczną pola operacyjnego , uzyskanie obrazu nerwu pośrodkowego i wykazanie jego obrzęku. Przydatne zwłaszcza przy podejrzeniu guza nadgarstka. Nie jest rutynowo zalecane w zespole cieśni nadgarstka wg aktualnych zaleceń AAOS (American Academy of Orthopaedic Surgeons, luty 2016)
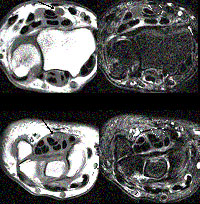
Rezonans magnetyczny nadgarstka.
Diagnostyka różnicowa:
Konieczne jest odróżnienie zespołu cieśni nadgarstka od neuropatii związanych z uciskiem na innych poziomach. Najczęstsza jest często współistniejąca spondyloza/ dyskopatia szyjna z kompresją korzeniową – prawidłowa ruchomość kręgosłupa szyjnego oraz brak dolegliwości bólowych na tym poziomie jest czynnikiem różnicującym, w przypadkach wątpliwych wskazane jest wykonanie MRI kręgosłupa szyjnego. W diagnostyce różnicowej należy również wykluczyć myelopatię, syringomyelię szyjną oraz obwodową neuropatię na innym tle.
Warto wspomnieć również o koncepcji określanej jako Zespół “double crush”. Włókno nerwowe pierwotnie uszkodzone na szyi w obrębie korzenia nerwowego, jest bardziej wrażliwe na wtórne uszkodzenia w odcinku dalszym. Pierwsze opisy zespołu double crush dotyczyły pacjentów z objawami cieśni, u których nie znaleziono miejscowych przyczyn kompresji nerwu pośrodkowego, stwierdzano natomiast kompresję i radikulopatię korzeni C6 i C7. Włókna nerwowe tworzące nerw pośrodkowy mogą być także uszkodzone w obrębie splotu barkowego. W zespołach górnego otworu klatki piersiowej (tzn. w zespole mięśni pochyłych, zespole żebrowo-obojczykowym i zespole ścięgna mięśnia piersiowego mniejszego) stwierdza się częściej objawy uwięźnięcia nerwu pośrodkowego o charakterze zespołu cieśni. Mechanizmu zjawiska szuka się w zaburzeniach metabolizmu neuronu wywołanych zaburzonym transportem wewnątrzaksonalnym. Zespoły mięśnia nawrotowego obłego (m. pronator teres) oraz zesp. mięśnia międzykostnego przedniego wyklucza się przy pomocy testów mięśni zginaczy.
LECZENIE NIEOPERACYJNE:
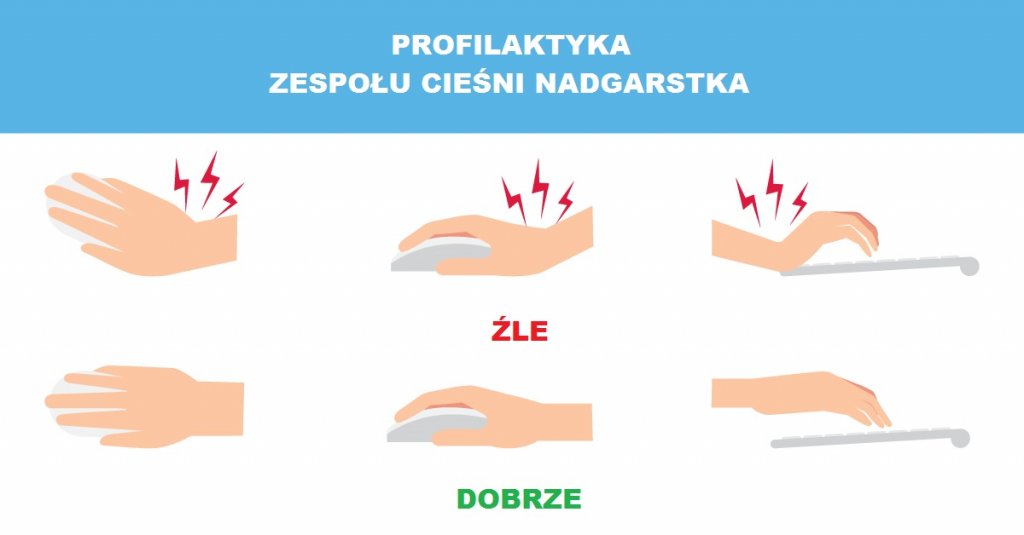
- prewencja: odciążenie ręki, unikanie prac nasilających objawy
- właściwa (neutralna) pozycja ręki podczas pracy, unikanie zgięcia i przeprostu w nadgarstku
- ergonomia środowiska pracy i narzędzi zawodowych ( np. ergonomiczne klawiatury i myszki komputerowe, aranżacja stanowiska pracy)
- unieruchomienie ręki w nadgarstku za pomoca ortezy – całodobowe lub częściej stosowane tylko nocne ( > 3tygodni)
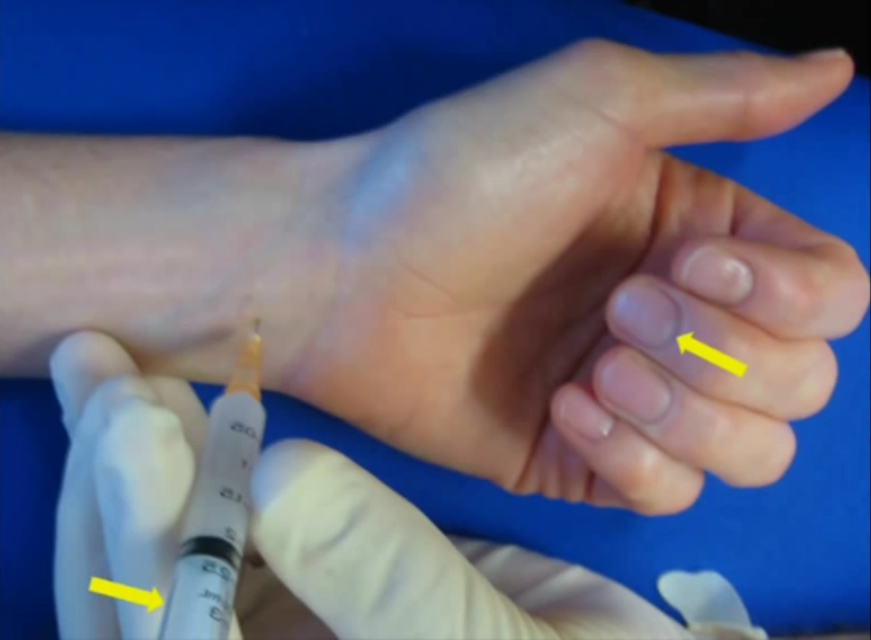
- miejscowe injekcje sterydów do kanału nadgarstka ( dodatkowo ustąpienie objawów po injekcji potwierdza rozpoznanie)
- fizykoterapia : jonoforeza sterydowa z vit.B1, novocainą i diclofenakiem
- farmakoterapia: podawanie NLPZ i leków przeciwobrzękowych , wspomagająco vitaminy ( B complex, neurovit, alanerw)
- Joga i akupunktura , tradycyjne stawianie baniek – ( 2009, C.P.Yang „Acupuncture in patients with CTS. A randomized controlled trial” ) , obserwowano czasową poprawę, jednak bez długotrwałych rezultatów
- fizykoterapia : Wg American Academy of Orthopaedic Surgeons ( AAOS, luty 2016) rekomendowane są unieruchomienie I odciążenie, podawanie doustne lub w blokadach miejscowych sterydów, jonoforeza z żelem zawierającym ketoprofen oraz magnetoterapia, natomiast skuteczność ultradzwięków i terapii laserem jest w ZCN znacznie ograniczona
- blokady sterydowe z odciążeniem i unieruchomieniem nadgarstka w pozycji neutralnej w/g prospektywnej oceny R.H Gelberman’a z 1980r są skuteczne u 76% osób w ciagu pierwszych 6 tygodni , natomiast odsetek całkowitej poprawy spada do zaledwie 22% w ciągu pierwszego roku. Podobne wyniki opublikował J.W.Dammers porównując działanie metyloprednizolonu z placebo w randomizowanej podwójnie ślepej próbie ( 1999)
fot. blokada sterydowa nadgarstka
LECZENIE OPERACYJNE:
skuteczność : długotrwała poprawa w 90%
Poprawa jest zależna od czasu trwania zespołu , a nie wieku chorego, dlatego nie należy zwlekać z operacją , która jest leczeniem najskuteczniejszym.
W przypadku zespołó pourazowych, ostrych przy braku poprawy po repozycji złamania , dekompresja operacyjna nerwu powinna zostać podjęta tak szybko jak to możliwe, żeby zapobiec wtórnemu trwałemu uszkodzeniu nerwu. Do rozpoznania wystarcza wywiad i badanie fizykalne, EMG nie jest wymagane.
W przypadku zespołów przewlekłych u pacjentów z niewielkim nasileniem objawów i mniejszym opóźnieniem przewodzenia w elektromiografii ( EMG) można podjąć w pierwszej kolejności próbę leczenia zachowawczego. Natomiast w przypadku braku poprawy, objawów trwających ponad 12 m-cy, osłabienia siły mięśniowej ręki, atrofii kłębu, parestezji po stronie promieniowej , wydłużenia czucia dyskryminacji powyżej 6mm oraz wydłużenia przewodzenia w EMG leczenie nieoperacyjne nie przynosi rezultatów. Leczenie operacyjne jest zalecane w przypadku występowania czynników usposabiających ( predykcyjnych) .
W przypadku zespołu cieśni nadgarstka o charakterze przewlekłym obie techniki operacyjne otwarta i endoskopowa są skuteczne, leczenie endoskopowe wiąże się z mniejszą traumatyzacją tkanek, mniejszym bólem miejscowym i szybszym powrotem do pracy, ale jest obarczone wyższym ryzykiem powikłań , wyższym kosztem i mniejszą dostępnością. Metoda otwarta jest metodą z wyboru w przypadku ostrych pourazowych ZCN.
Przeciwskazania do operacji :
- ropne zmiany w obrebie ręki operowanej
- zaburzenia krzepnięcia , przewlekła terapia antykoagulacyjna, przeciwpłytkowa itp
- w przypadku ciężarnych należy poczekać do rozwiązania, gdyż zespół zwykle mija po zakończeniu ciąży i stabilizacji hormonalnej
- w przypadku chorób przewlekłych należy przed zabiegiem ustabilizować stan pacjenta
TECHNIKI OPERACYJNE
dekompresji nerwu pośrodkowego w zespole cieśni nadgarstka dzieli się na:
- klasyczne – otwarte, z uwidocznieniem nerwu, modyfikacją jest małoinwazyjna metoda mini-open
- zamkniete ( małoinwazyjne ) – endoskopowe
Znieczulenie: może być odcinkowe, miejscowe lub rzadziej ogólne , często zabieg przeprowadza się w czasowym niedokrwieniu uzyskiwanym za pomocą opaski uciskowej na ramieniu
TECHNIKI OTWARTE ( KLASYCZNE) :
 |
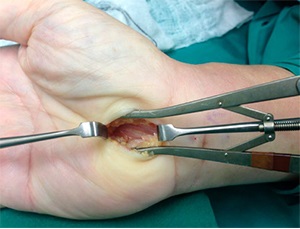 |
Zabiegi operacyjne otwarte polegają na dekompresji nerwu posrodkowego w kanale nadgarstka i róznią się wielkością i prowadzeniem cięcia skórnego oraz poglądami na plastykę więzadła poprzecznego. Troczek zginaczy w/g aktualnych zaleceń powinien zostać przecięty w lini wyznaczonej przez ścięgno mięśnia dłoniowego długiego , przecięcie troczka od strony promieniowej dobrze wizualizuje nerw pośrodkowy, ale jednocześnie zwiększa ryzyko jego uszkodzenia. Dostęp od strony łokciowej wyklucza uszkodzenie nerwu pośrodkowego, pozwala na lepszy wgląd do kanału Guyona i wgląd w mięśnie zginacze , natomias ma również wady – zwiększa ryzyko uszkodzenia nerwu i tętnic łokciowych. W kanale nadgarstka możliwa jest kompresja obu nerwów pośrodkowego i łokciowego symultanicznie, a dostęp operacyjny od strony łokciowej umożliwia rewizję obu nerwów. Podczas operacji klasycznej możliwe jest też uwolnienie ścięgien – synowectomia zginaczy. W latach 60 i 70-tych stosowano bardzo rozległe cięcia operacyjne – dawało to wprawdzie dobry wgląd w pole operacyjne, ale powodowało wiele powikłań – krwiaki związane z uszkodzeniem naczyń, rozejścia rany i zaburzenia gojenia oraz większe bliznowacenie, wzrastało również ryzyko uszkodzenia gałęzi skórnej nerwu pośrodkowego. Dojścia rozległe są nadal stosowane w rekonstrukcjach nerwów. Troczek zginaczy przecina się nożyczkami lub skalpelem, zawsze od strony łokciowej w rzucie IV palca. Przed przecięciem operator może zastosować specjalna sondę , która zwiększa bezpieczeństo podczas przecinania. W przypadku stwierdzenia zaników mięśni kłębu niektórzy chirurdzy preparują wejście gałązki mięśniowej nerwu pośrodkowego do kłębu, dotyczy to tych przypadków gdy po przecięciu wykonywana jest plastyka troczka. W przypadkach operacji rozległych plastyka więzadła poprzecznego nadgarstka jest zalecana, a ręka wymaga unieruchomienia w łusce gipsowej lub ortezie. Plastyka troczka zginaczy najczęściej jest wykonywana techniką „Z” z wykorzystaniem ścięgna mięśnia dłoniowego długiego lub elementów rozcięgna dłoniowego, wg doniesień z 1978 MacDonalda ma ona zapobiegać zrostom nanerwia nerwu pośrodkowego z tkanką podskórną i przemieszczeniom zginaczy poza obręb nadgarstka. Plastykę zaleca się u ludzi młodych i pracowników fizycznych operowanych metodą klasyczną. Troczek jest nieunaczynionym więzadłem , dlatego nawet zeszyty nigdy się nie zrośnie – z tej przyczyny najlepszą profilaktyką przed powikłaniami takimi jak, zrost nerwu z tkankami podskórnymi, jest właściwe unieruchomienie nadgarstka po operacji, które powoduje zrost błony maziowej zginaczy z tkanka podskórną i wytworzenie „nowego troczka”.
Operacje małoinwazyjne:
Aktualnie odchodzi się od operacji rozległych na rzecz operacji małoinwazyjnych. Do operacji opartych na koncepcji „ małych cięć” należą: technika otwarta mini-open i zamknięta - endoskopowa.
Rozwój tych technik stał sie możliwy po rezygnacji z epineurotomii nerwu pośrodkowego w latach 70-tych, a dalsza obserwacja potwierdziła ich skuteczność. W metodach małoinwazyjnych wykonuje sie jedno dł. 2-3cm lub dwa małe nacięcia skórne i wykorzystuje się endoskop, sondę lub ultrasonograf.
ENDOSKOPOWE ODBARCZENIE NERWU POŚRODKOWEGO:

Endoskopowe przecięcie troczka zginaczy można wykonać za pomocą dostępu przez jedno lub dwa cięcia skórne. W technice pojedynczej rany po wprowadzeniu endoskopu lokalizuje się jego dalszy koniec za pomocą transilluminacji podczas przeprostu ręki. Łatwiejsza jest lokalizacja końca dalszego troczka zginaczy wyznaczona przez opuszkę palca IV , w miejscu tym chirurg łatwo również lokalizuje naczynia i struktury nerwowe . Rozpoznanie struktur anatomicznych w zakresie końca bliższego jest trudniejsze ze względu na zmienną osobniczo, a u kobiet regulowaną hormonalnie podskórną tkankę tłuszczową. Cięcia skórne znajdują się na granicy przedramienia i ręki oraz w miejscu wyznaczonym przez opuszkę IV palca na śródręczu, po wyznaczeniu ścięgna mięśnia dłoniowego długiego, przecina się powięż przedramienia i wprowadza do kanału nadgarstka endoskop lub sondę, które zostają umieszczone pod troczkiem zginaczy, końcówkę sondy wyprowadza się na zewnatrz, następnie rozdziela się „na tępo” tkanki pomiędzy skórą a powierzchnią przednią troczka zginaczy i za pomocą specjalnego noża przecina troczek, po przecięciu troczka unosi się sondę weryfikując kompletność przecięcia, można poszerzyć dekompresję dodatkowo przecinając na dł. 1-2cm powięź przedramienia w kierunku proksymalnym i po usunięciu sondy oraz wypłukaniu rany solą fizjologiczna zaszywa się skórę. Niektórzy uważają ,że optymalne jest przecięcie razem z troczkiem zginaczy pochewki ścięgnistej ścięgien zginaczy, gdyż za główną przyczynę choroby uważają zapalenie błony maziowej zginaczy ( synovitis). Aktualnie tenoliza, neuroliza wewnetrzna, synovectomia czy rekonstrukcja troczka ( TCL) nie są zalecane rutynowo. Zdarzają się anomalie i warianty anatomiczne dlatego jeśli chirurg straci orientację w metodzie małoinwazyjnej powinien zmienić ją na metodę otwartą klasyczną, pozwala to na uniknięcie jatrogennych uszkodzeń.
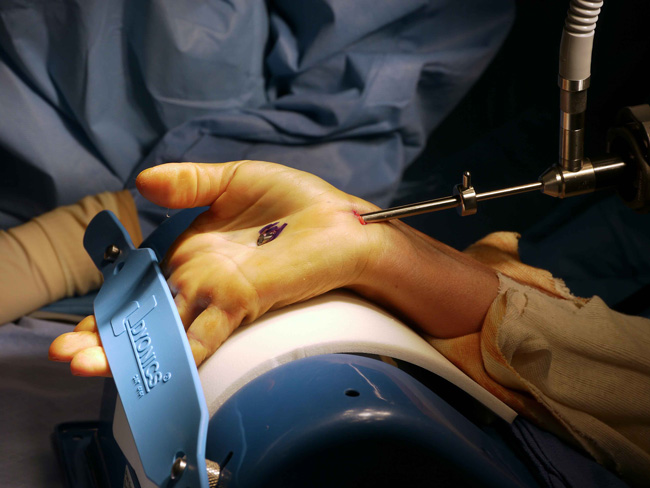 |
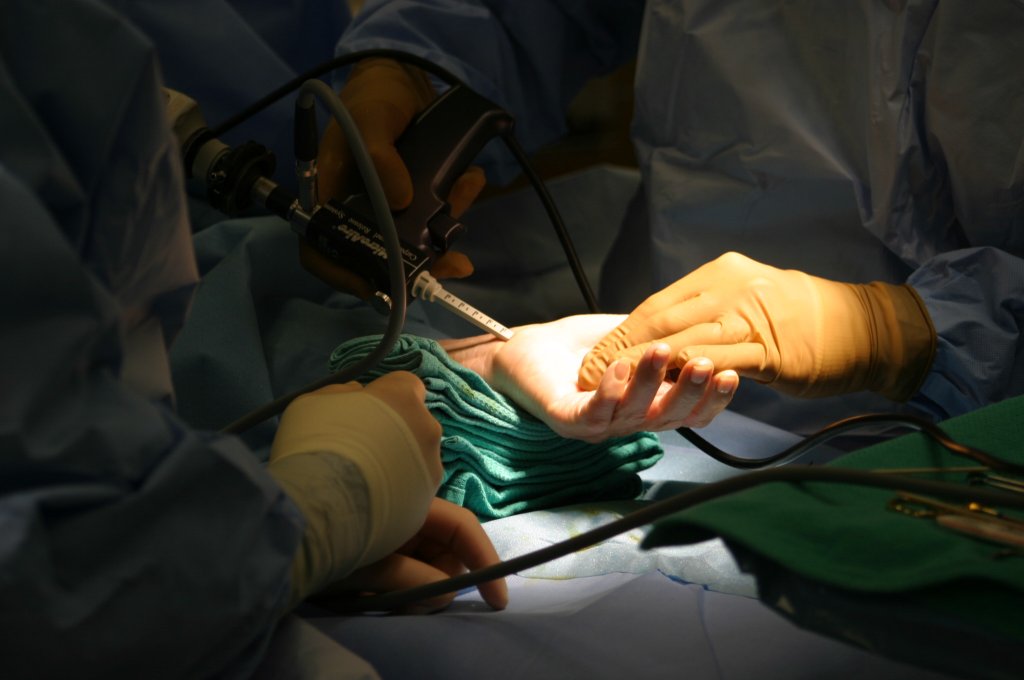 |
operacja endoskopowa/ laparoskopowa nerwu pośrodkowego w zespole cieśni nadgarstka
Rokowanie :
Leczenie operacyjne zarówno metodą otwartą ( mini open) jak i endoskopowo jest skuteczne w ponad 90%, obie metody operacyjne sa porównywalnie skuteczne, jednak w przypadku metody endoskopowej gojenie jest krótsze, obarczone mniejszym bólem pooperacyjnym rany i związane z szybszym powrotem do pracy zawodowej /J.M.Agee, H.R Mc Carroll Endoscopic release of the carpal tunel – a randomized prospective multicenter study 1992/, niższy jest również koszt całkowity leczenia w przypadku osób leczonych operacyjnie ( w porównaniu do lecz.zachowawczego, nieoperacyjnego). J.Pomerance w swojej publikacji z 2009 r porównującej wyniki leczenia pacjentów operowanych i lecz.zachowawczo wysunął wniosek ,że leczenie operacyjne powinno być leczeniem z wyboru w przypadku objawowego zespołu potwierdzonego elektromiograficznie. Natomiast P.Cagle ( 2014) na podstawie wyników zoperowanych prawie 1000 pacjentów stwierdził, że znaczącej poprawy należy oczekiwać w ciągu 2 tygodni po zabiegu, natomiast poprawa funkcjonalna jest widoczna w ciagu 6 tygodni. Poprawa jest wolniejsza w przypadku pacjentów z cukrzycą. Wg AAOS (American Academy of Orthopaedic Surgeons z lutego 2016) w przypadku pacjentów operowanych po 6-12 miesiącach stwierdzano znacznie lepszy wynik leczenia niż w przypadku pacjentów leczonych odciązeniem i unieruchomieniem, NSAIDs niesteroidowymi lekami przeciwzapalnymi i injekcjami sterydów .
Należy zaznaczyć iż oczekiwania pacjentów powinny być realistyczne, w przypadku zaawansowanych i długotrwałych zmian nawet po prawidłowo przeprowadzonym i kompletnym zabiegu operacyjnym, parestezje mogą się utrzymywać.
Trwały efekt leczenia w przypadku zespołów wtórnych lub współistnienia czynników usposabiających wymaga ich wyeliminowania lub redukcji . Należy zatem wyrównać zaburzenia hormonalne, leczyć choroby metaboliczne , kontrolować masę ciała, unikać alkoholu i nikotyny oraz aktywności powodującej narażenie na wibracje lub przeciązenie nadgarstka. W przypadku narażenia zawodowego wskazana jest modyfikacja codziennej aktywności, rozgrzanie mięśni przed rozpoczęciem niekorzystnych czynności, poprawa ergonomii stanowiska pracy, stosowanie przerw oraz ćwiczeń rozciągających lub wzmacniających mięśnie palców, nadgarstka i ręki. W związku z cyfryzacją współczesnego życia i spędzaniem coraz większej ilości czasu przed komputerem zaleca się, żeby zarówno mysz jak i klawiatura znajdowały się na jednakowej wysokości i w odległości ok.10cm od blatu biurka ( niewskazane jest zawieszanie nadgarstka na brzegu biurka!), wskazane jest stosowanie podkładek żelowych pod nadgarstki a monitor powinien zostać ulokowany na wprost w odległości 40-75cm od osoby pracującej, tak by nie tylko pracujący nie pochylał głowy i nie przeciążał kręgosłupa szyjnego, ale również pozostawał w neuralnej pozycji rąk bez ich zgięcia lub przeprostu w nadgarstku oraz bez rotacji na boki lub dośrodkowo . W przypadku osób leworęcznych z objawami ZCN wskazane jest stosowanie specjalnie przystosowanych narzędzi ( klawiatur , myszek czy ołówków).

Powikłania:
- zaburzenia gojenia rany, rozejście, bliznowacenie
- infekcje
- krwiaki loży operacyjnej
- uszkodzenie gałęzi ruchowej ( motor branch recurens) 3%
- uszkodzenie nerwu pośrodkowego , rzadko łokciowego lub ich połączeń
Powikłania obu technik operacyjnych nie są częste. Należą do nich: uszkodzenie nerwu pośrodkowego , rzadziej innych nerwów, uszkodzenie naczyń, uszkodzenie ścięgien i więzadeł. Najczęstszym uszkodzeniem struktury nerwu z wytworzeniem bolesnego nerwiaka jest uszkodzenie gałęzi dłoniowej skórnej nerwu pośrodkowego podczas operacji otwartych. Natomiast najczęstszym powikłaniem endoskopii jest niecałkowite przecięcie troczka zginaczy, uważa sie też, że w metodzie endoskopowej łatwiejsze jest uszkodzenie samego nerwu pośrodkowego co w/g badań z 2014r E.T.Sayegh porównujących endoskopię do metody otwartej , związane jest z samą techniką i anatomią a nie zdolnościami i doświadczeniem operatora .
Utrata siły chwytu lub nadwrazliwość okolicy rany zwykle są przemijające.
LECZENIE POOPERACYJNE:
- unieruchomienie ręki w zgięciu grzbietowym pod kątem 30stopni, z pozostawieniem ruchomości palców do czasu usuniecia szwów i wygojenia rany ( 10-14dni)
- w metodach małoinwazyjnych czasem nie stosuje sie unieruchomienia
- zaleca się powrót do pracy w ciagu 3-4 tygodni ( z wyłączeniem zawodów wysokiego ryzyka)
FIZJOTERAPIA:
- neurofizjoterapia jest przydatna zarówno w postępowaniu zachowawczym, przedoperacyjnym jak i po zabiegu bez względu na technikę operacji. Jej głowną rolą jest redukcja dolegliwości bólowych zwłaszcza nocnych, poprawa funkcji ręki: manualnych, motorycznych i czuciowych oraz usprawnienie i przyspieszenie gojenia.
- ultradzwięki : fala ultradzwiękowa pobudza regenerację uszkodzonego nerwu , wpływa na włókna kolagenowe zwiększając elestyczność tkanki łącznej oraz ma działanie analgetyczne. Zaleca się sesje 6-8 minutowe z natężeniem UD 0,3W/cm2 do 0,8W/cm2 , czasem wyższe 1,3W/cm2 do 1,5W/cm2.
- masaż wirowy : za pomocą synergistycznego działania mechanicznego przepływającej wody i temperatury działa przeciwbólowo, zmniejsza napięcie elementów okołostawowych, poprawia ukrwienie stawu i jego zawartości.
- automobilizacje ( kinezyterapia): ćwiczenia poślizgowe splotu barkowego i nerwu pośrodkowego z usprawnieniem swobodnej ruchomości nerwu w kanale nadgarstka
- galwanizacja podłóżna kark-ręka
- ćwiczenia bierne ( zgięcia dłoniowe nadgarstka), ćwiczenia czynno-bierne i wspomagane oraz dystrakcje ( rozciąganie ) i zmniejszające obrzęk elewacje (unoszenie) oraz aktywność usprawniająca lub przywracająca funkcje manualne chorej ręki
- elektrostymulacja punktowa trójkątna pól objętych niedowładem lub zanikami mięśni: m.przeciwskawiacza kciuka, m. odwodziciela krótkiego kciuka
- krioterapia
- okłady borowinowe, parafinowe
 |
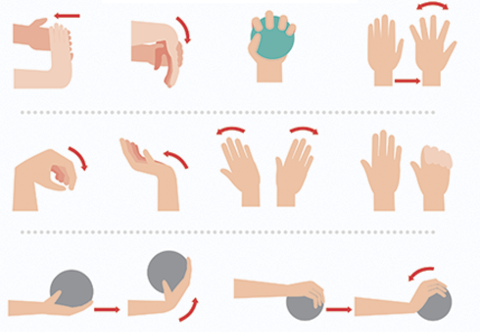 |
Profilaktyka i rehabilitacja w zespole cieśni nadgarstka (ćwiczenia )
NIEPOWODZENIA:
- brak poprawy bezpośrednio po leczeniu może być związany z błędem diagnostycznym, uciskiem nerwu w kilku miejscach a nie tylko na poziomie nadgarstka lub niecałkowitą dekompresją uciśniętego nerwu ( niecałkowite przecięcie troczka)
- krótkotrwała początkowa poprawa z następczym nawrotem dolegliwości wskazuje na powtórny ucisk nerwu na skutek rozrostu tkanek w miejscu operacji lub na innym poziomie ( np.nadmierne bliznowacenie).
- pojawienie się nowych , dodatkowych dolegliwości neuropatycznych może być wynikiem uszkodzeń naczyniowych ( łuk tętniczy powierzchowny) lub nerwowych ( nerw pośrodkowy, nerw łokciowy) albo powikłań ( krwiak)
Nawrotowy zespół kanału nadgarstka:
Dobry wynik w reoperacjach uzyskuje sie jedynie w 50-70% ( podczas , gdy skutecznośc pierwszej operacji jest oceniana na ponad 90%, w/g Spinner R, Amandio P. 2003r)
Podstawową zasadą jest zabieg otwarty , nie operowanie w starej bliźnie pooperacyjnej oraz bezwzględne odstąpienie od plastyki troczka zginaczy ( Tubiana R., 1999). W tych przypadkach stosuje się przesunięcie, za pomocą techniki mikrochirurgicznej, płata tłuszczowego uszypułowanego t.łokciową , przesuwanego z okolicy kłębika do światła kanału nadgarstka , co wymaga dodatkowo wypreparowania nerwu łokciowego i przecięcia tętnicy łokciowej głębokiej. W reoperacjach można wykonać epineurotomię , natomiast neuroliza wewnętrzna nie jest polecana( 1996 Blair W.F, Goetz DD, 1991 Mackinnon S.E, McCabe S.),
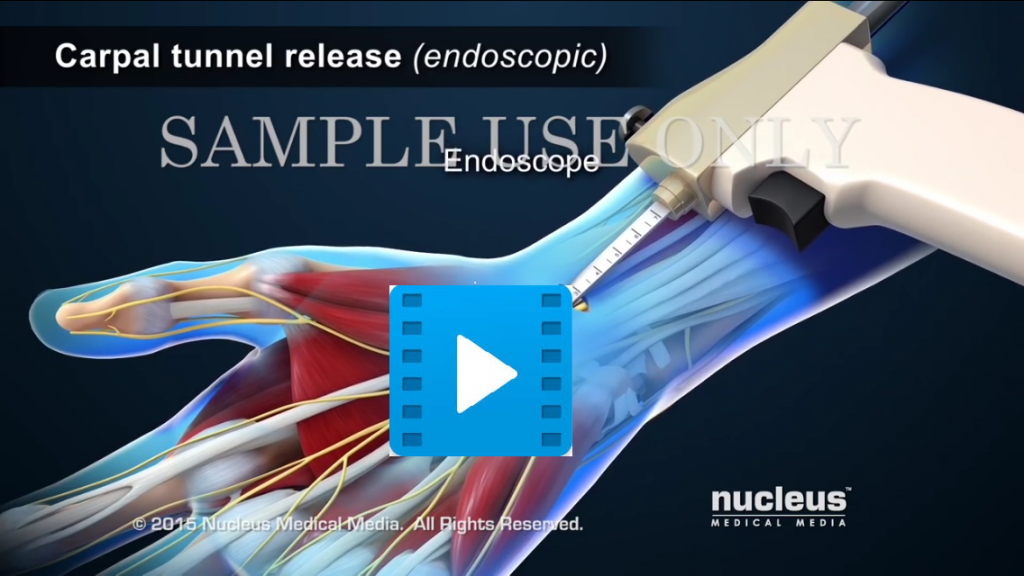 |
Animacja - zespół cieśni nadgarstka |
|
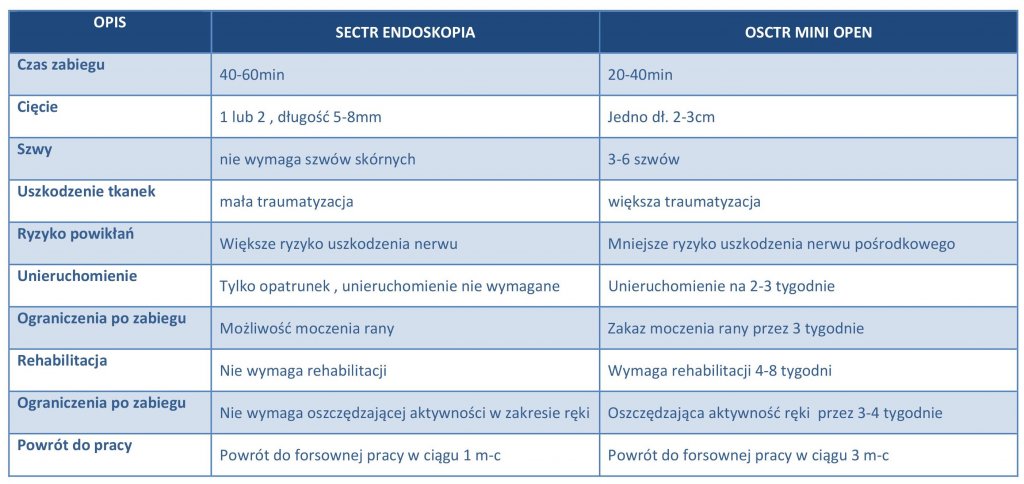
40-60min |
20-40min |